尿失禁
- ホーム >
- このような症状でお困りの方へ >
- 尿失禁
40歳以上の女性の4割が経験

尿失禁とは自分の意思とは無関係に尿が漏れてしまうことと定義づけられています。40歳以上の女性の40%以上が経験しており、多くの方が悩んでいるものの、恥ずかしさから我慢している方が多いのも事実です。中でも特に多いのは、腹圧性尿失禁(SUI)と切迫性尿失禁(UUI)です。
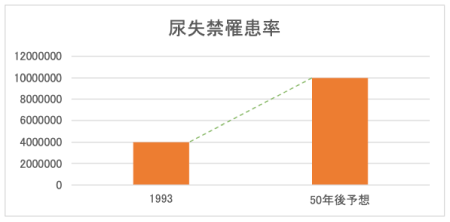
尿失禁についての本格的な疫学調査は日本では行われておらず、正確な罹患率は不明ですが、女性、高齢者の尿失禁については1986年頃〜いくつかの尿失禁罹患率の調査や報告が行われており、日本の高齢者尿失禁については、一般在宅者の10%、病院・老人施設入所者の50%に尿失禁がみられるとの報告があります。急速な高齢化社会が進む日本では50年後、約1,000万人の高齢者が尿失禁罹患者になると推計されています。
症状と原因
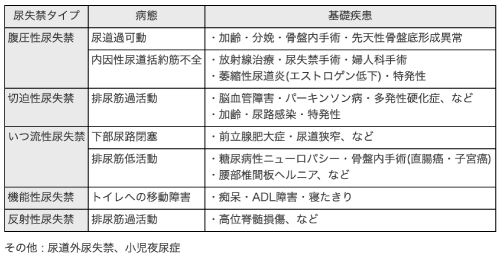
尿失禁は病態的な分類により以下の5つに分類されます。
- 1.腹圧性尿失禁(SUI)
- 2.切迫性尿失禁(UUI)=排尿筋過活動
- 3.溢流(いつりゅう)性尿失禁
- 4.機能性尿失禁
- 5.反射性尿失禁
- ※その他、特殊尿失禁として尿道外尿失禁、小児夜尿症が加わることもあります。
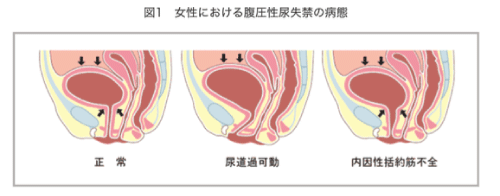
1.腹圧性尿失禁(SUI)
尿道抵抗が低下し、咳やくしゃみ、重荷を持った時、走る・階段を上るなど、腹圧がかかった際に耐えきれず膀胱収縮が起こっていないにも関わらず尿失禁が起こる。
・尿道過可動
骨盤内臓器を支える骨盤底筋群が緩み(骨盤底弛緩)、膀胱頸部が下垂し、腹圧の尿道への伝搬が阻害されることが主な病態といわれている。
・内因性括約筋不全
膀胱頸部・近位尿道が安静時でも開大し、軽度の膀胱内圧上昇により尿失禁が起こる。閉経後のエストロゲン低下で尿道粘膜萎縮、尿失禁手術・婦人科手術による尿道変化などによることもあるが、原因不明も多い。
※実際の臨床例では2つが種々に混在する。
・その他、外傷や医原性(経尿道的前立腺手術、根治的前立腺摘除術)、神経疾患(二分脊椎)などに基づく外尿道括約筋障害によるもの。
2.切迫性尿失禁(UUI)=排尿筋過活動 ※注
蓄尿時、急に強い尿意(尿意切迫感)を伴う不随意(無意識) の膀胱排尿筋収縮で、尿失禁が起こるもの。(通常、蓄尿時 には膀胱が充満しても内圧は上がらず、排尿意志により膀 胱排尿筋が収縮して排尿する) 咳や冷水に触れる、流水音を聞くなどの刺激が不随意収縮の引き金になる場合もある。
尿意切迫感を必須に、通常 は頻尿と夜間頻尿を伴い、 切迫性尿失禁は必須ではありません。
・膀胱機能障害(神経因性膀胱)
脳血管障害、パーキンソン病、多発性硬化症などの中枢神経疾患により蓄尿期の膀胱不随意収縮が起こるもの。
・明らかな神経疾患を伴わない場合
加齢や下部尿路閉塞(前立腺肥大症など)による膀胱機能変化、尿路感染などがあるが原因不明のものも多い。
3.溢流(いつりゅう)性尿失禁
尿排出障害により、膀胱内に顕著な残尿があり常時膀胱が充満状態となるため、膀胱内の尿があふれ頻回あるいは持続的に少しずつ漏れる。
・前立腺肥大症や尿道狭窄による下部尿路閉塞によるもの
糖尿病性末梢神経障害、腰部脊椎管狭窄症、椎間板ヘルニア、直腸癌・子宮癌術後における末梢神経障害、馬尾腫瘍などを原因として膀胱収縮が障害され(排尿筋低活動)、尿排出障害をきたす。
4.機能性尿失禁
膀胱尿道機能に関係なく、痴呆や身体運動障害によりトイレ以外の場所で尿を漏らす。
高齢者で多いが、その他複数の要因や他タイプの尿失禁が混在することが多い。
5.反射性尿失禁
尿意を伴わず、膀胱内に尿が溜まると膀胱収縮反射が不随意(無意識)に起こり、尿が漏れる。
仙髄排尿中枢は保たれ、より上位の中枢が損傷される脊髄損傷などでみられる。
診断
一般診療における診断では、症状の評価および身体的検査が重要ですが、必ずしも自覚症状と病態が一致しないこともあり、専門診療では種々の他覚的検査が必要となります。
最近では、重症度評価、治療法選択、治療効果判定においてQOLの評価の重要性が世界的に指摘されているものの、尿失禁においての世界共通重症度分類は確立されていなのが現状です。
- 1.問診
- 2.診察※(下記詳細記載)
- 3.排尿日記
- 4.QOL評価
- 5.尿流動態検査※(下記詳細記載)
- 6.膀胱造影
- 7.その他(内視鏡検査、画像検査)
一般理学検査、神経学的検査以外に、尿失禁の評価に特異的な診察ポイントがあります。
・外陰部の診察:外陰部皮膚湿疹の有無、外尿道口や腟口の診察
・ストレステスト:女性において、膀胱内に尿が充満した状態で怒責や咳をさせ、尿道から腹圧に一致した尿漏出の有無を確認(陽性:腹圧性尿失禁)
・Qチップテスト:女性において、砕石位で外尿道口からQチップ(綿棒)を挿入し、怒責時のチップ先端傾斜角を判定(水平位から30°以上の移動で尿道過可動を疑う)
尿失禁定量テスト:尿失禁の程度を評価
• 尿流測定
• 膀胱内圧測定
• ビデオウロダイナミクス
• 尿道内圧測定
• Abdominal Leak Point Pressure
一般的治療法・リハビリ
生活指導
生活習慣における危険因子である肥満、便秘、飲水過多などの改善についての指導 早めトイレの習慣、着脱が早くできる着衣の工夫、トイレ環境の整備など日常生活指導
早めトイレの習慣、着脱が早くできる着衣の工夫、トイレ環境の整備など日常生活指導
尿意・排尿間隔・排尿動作・トイレ環境のチェックなど、時間排尿誘導、排尿訓練などの行動療法
膀胱訓練法(切迫性、混合性尿失禁に対して有効)
排尿計画を立て、短時間~徐々に排尿間隔を延長し膀胱容量を増加させる。最終的には2〜3時間の排尿間隔が得られるように訓練を行う。
下部尿路リハビリテーション
代表例は骨盤底筋訓練法で、腹圧性尿失禁軽症例では30〜40%程度の消失率が報告されており、まず試みられるべき治療法です。さらにバイオフィードバック療法の併用で、治療成績が向上する。
しかし、パンフレットの普及で認知度は高まったものの、口頭指導だけでは有効性は期待できず様々な要因から日本での普及率は低いのが現状です。 骨盤底電気刺激療法は、経皮的、経腟あるいは経肛門的に骨盤底筋の電気刺激を行うもので、腹圧性尿失禁、切迫性尿失禁の両者において有効性が報告されており、近年骨盤底磁気刺激療法についても同様の有効性が報告されている。
薬物治療
薬物治療だけでの効果の限界、軽症者への長期投与にも問題があり、下部尿路リハビリテーションの補助として用いることが現実的。
薬物治療は中心的な治療
腟内装具
治療用装具での良好な成績も報告されているが、日本では広く使用されるに至っていない。
外科的治療
膀胱頸部挙上術、膀胱頸部スリング手術、尿道周囲コラーゲン注入療法に大分される。
膀胱拡大術が行われることがあるが、最終的な治療手段として位置づけられるべきである。
その他
尿排出障害の改善。
薬物治療あるいは外科的治療(前立腺摘除術)による閉塞の解除を行う。
清潔間欠導尿による排尿管理を行う。